
L'apnea notturna, o Sindrome delle apnee ostruttive del sonno (OSAS), è un insieme di segni e sintomi riconducibili al verificarsi di ripetuti collassi faringei completi o incompleti che avvengono durante il sonno: ne consegue un’interruzione del flusso di aria ai polmoni, riduzione dei livelli di ossigeno nel sangue, sonno disturbato, sonnolenza diurna e maggior rischio di sviluppare patologie cardio-circolatorie e metaboliche. I meccanismi alla base dei collassi faringei sono complessi e derivanti da più fattori. Si verificano apnee notturne, ad esempio, a causa di alterazioni anatomiche delle vie aeree, scatenate da eccesso di tessuto adiposo, localizzato o generalizzato, o da anomalie delle strutture del naso. La diminuzione del passaggio di aria provoca apnea e ipopnea che sono anche la causa di microrisvegli per lo più non coscienti, che i meccanismi automatici di controllo del nostro corpo mettono in atto per ripristinare l’attività delle vie aeree.
I fattori di rischio dell’apnea notturna sono vari e vengono influenzate dai seguenti fattori:
A loro volta, le apnee ostruttive del sonno sono correlate a:
I sintomi delle apnee notturne si dividono in:
Sintomi notturni: russamento, respiro affannoso e interruzioni della normale respirazione sono i sintomi caratteristici delle apnee notturne. In casi più gravi possono verificarsi veri e propri soffocamenti notturni. La maggior parte delle volte non sono i pazienti a riferire un sonno agitato, ma chi con loro condivide le ore notturne e l’abitazione, a causa dei risvegli improvvisi provocati dall’apnea; piuttosto frequente è la nicturia, condizione in cui ci si sveglia di notte per svuotare la vescica.
Sintomi diurni: molto spesso i pazienti che soffrono di apnea notturna hanno la tendenza ad addormentarsi durante il giorno, a causa di un elevato senso di sonno. Spesso questa sonnolenza anomala si verifica nelle seguenti situazioni:
Altri sintomi diurni riportati dai pazienti con OSAS includono affaticamento, difficoltà di concentrazione, cambiamenti di personalità e depressione. Inoltre, vi è un’ampia gamma di deficit cognitivi e attenzionali che sono stati descritti dai pazienti affetti da questa problematica.
È possibile associare la comparsa delle apnee notturne alla Broncopneumopatia Cronica Ostruttiva (BPCO, una patologia cronica degenerativa dell’albero respiratorio): quando si manifesta una BPCO in concomitanza con l’OSAS, si dice che “si sovrappone” all’apnea notturna. Durante il sonno, i pazienti con BPCO e OSAS sperimentano episodi più frequenti di mancanza di ossigeno e lassi di tempo più lunghi di sonno con ipossiemia (minore concentrazione di ossigeno nel sangue) e ipercapnia (maggiore concentrazione di anidride carbonica nel sangue) rispetto ai pazienti con OSAS ma senza BPCO o ai pazienti con solo BPCO. Secondo alcuni studi, i pazienti con sovrapposizione delle due condizioni hanno mostrato un aumento del rischio di morte per cause esterne alle apnee notturne.
La diagnosi di apnea notturna viene effettuata tramite studi sul sonno chiamati polisonnografie, effettuati in laboratorio o in condizioni ambulatoriali, ma anche, comodamente, nella propria abitazione. Tutte queste indagini mirano alla valutazione della qualità del sonno e delle funzioni cardiorespiratorie e permettono di indagare la presenza e durata delle apnee e delle ipopnee. Un'apnea è definita tale quando avviene una riduzione del flusso d'aria maggiore del 90% per almeno 10 secondi. Le ipopnee sono caratterizzate da riduzioni del flusso d'aria di almeno il 30%, associato a una diminuzione dell'ossigeno arterioso di almeno il 3%. La polisonnografia è il metodo di riferimento per la registrazione degli eventi respiratori durante il sonno e consente il calcolo dell’indice di apnea-ipopnea (AHI), definito dal numero di apnee e ipopnee per ora di sonno. La gravità dell'OSAS dipende dall’indice di apnea-ipopnea (AHI) e/o dall’intervallo dell'indice di desaturazione dell'ossigeno basato sul monitoraggio notturno:
Considerando che solo la metà dei pazienti che soffre di apnee notturne è sintomatico, è molto importante concordare con un Medico chirurgo una visita specialistica per verificare la necessità di indagare la presenza di OSAS.
Lo studio del sonno è la più importante indagine in fase di diagnosi OSAS. In genere, ci sono tre tipi di studi:
La polisonnografia è considerata il miglior strumento diagnostico per le apnee notturne e di solito include la valutazione: dell'ossimetria (quantità di ossigeno nel sangue), del russamento, dei movimenti del corpo e delle gambe, del flusso d'aria oronasale, dell’escursione del torace e dell'addome, dell’elettrocardiogramma, dell’elettroencefalogramma, dell’elettrooculogramma e dell’elettromiogramma. La poligrafia respiratoria di solito include tutte queste valutazioni ma senza elettroencefalogramma, l’elettrooculogramma e l’elettromiogramma. L'ossimetria, invece, è adatta per studiare il sonno a casa, consentendo ai pazienti di dormire nel proprio letto e ricreare condizioni ambientali più realistiche rispetto a quelle di un laboratorio, in cui avviene la valutazione con la polisonnografia completa e la poligrafia respiratoria. Test oggettivi per valutare la sonnolenza includono il Test di latenza del sonno multiplo, il Test di veglia e il Test di Osler. Tuttavia, tali test sono lunghi e costosi e, di conseguenza, sono usati raramente nella pratica clinica quotidiana.
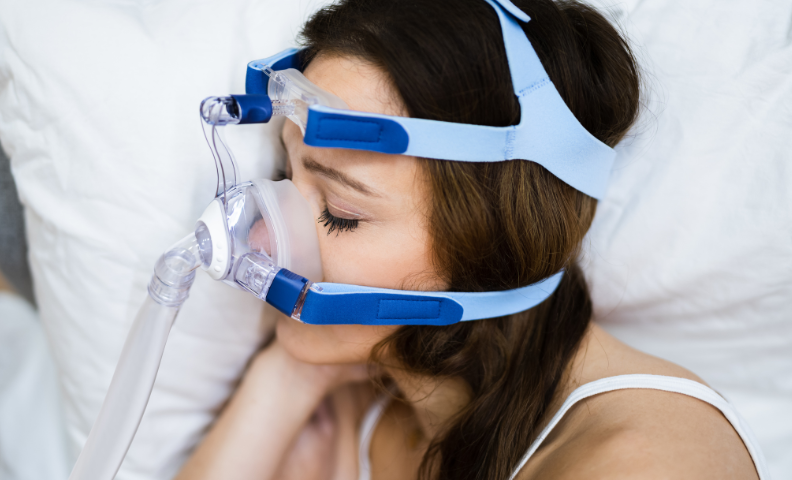
La CPAP è un macchinario che utilizza una leggera pressione dell'aria per mantenere aperte le vie aeree.
Il macchinario è composto da tre parti principali:
Sede Operativa
Via Degli Olmetti, 34
00060 Formello ROMA
Tel. 06 90400163
Sede Legale
Via Caposile, 2
00195 ROMA